Qu’est-ce que c’est ?
Les tachycardies jonctionnelles sont des tachycardies qui impliquent un circuit entre les oreillettes et les ventricules (et donc la jonction entre les deux). On distingue deux mécanismes :
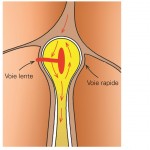
- Le circuit est situé au sein même du nœud auriculo-ventriculaire, c’est le cas le plus fréquent (plus de 80% des tachycardies jonctionnelles), communément appelé maladie de Bouveret
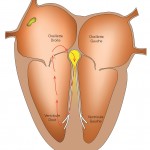
- Le circuit comprend un faisceau musculaire distinct du nœud auriculo-ventriculaire, reliant directement une oreillette (droite ou gauche) au ventricule correspondant. On appelle cela le syndrome de Wolff-Parkinson-White.
Dans la maladie de Bouveret, au lieu d’une seule voie de passage des oreillettes vers les ventricules au sein du nœud auriculo-ventriculaire, il existe deux voies distinctes. La tachycardie une fois enclenchée va descendre par une voie et remonter par l’autre, tournant comme autour d’un rond-point central.
Dans le syndrome de Wolff-Parkinson-White, la tachycardie descend habituellement par le nœud auriculo-ventriculaire et remonte par le faisceau musculaire supplémentaire, mais l’inverse est également possible.
La différence entre les deux circuits peut parfois être faite par l’électrocardiogramme (ECG) qui peut montrer le faisceau musculaire même en rythme normal; dans les autres cas c’est l’exploration électrophysiologique qui permet de trancher formellement.
Quels sont les risques ?
Dans les deux cas, la tachycardie s’enclenche d’un coup (à la faveur d’un effort, d’un stress, d’une position particulière… ou parfois sans circonstance particulière…) et peut durer quelques minutes à quelques heures. La gêne ressentie est surtout sous la forme de palpitations, et son intensité dépend de la fréquence de l’accélération. Lorsque la crise dure un certain temps, on peut ressentir un malaise, une fatigue importante et des douleurs dans la poitrine.
Dans le cadre du syndrome de Wolff-Parkinson-White, il existe par ailleurs un risque, heureusement très faible, de mort subite. Cela se produit quand les oreillettes passent en fibrillation atriale et que cette fibrillation est transmise très rapidement aux ventricules par le faisceau musculaire. On parvient à estimer le risque de mort subite par la mesure de la capacité du faisceau musculaire à conduire rapidement les impulsions électriques même lorsque la fibrillation atriale n’est pas présente. Il est essentiel de déterminer ce risque pour proposer une prise en charge adéquate, soit par des moyens dits non invasifs (Holter-ECG ou épreuve d’effort) soit d’emblée par une exploration électrophysiologique.
Quels sont les traitements possibles ?
Il y a tout d’abord le traitement de la crise de tachycardie elle-même : plusieurs manœuvres peuvent être essayées pour stopper la crise :
- Avant tout ne pas paniquer, essayer de s’allonger
- Boire un grand verre d’eau fraîche
- Prendre une grande inspiration et souffler en pinçant le nez et fermant la bouche (c’et la manœuvre de Valsalva, qu’on réalise durant la descente d’un avion ou n plongée pour se déboucher les oreilles)
- Appuyer quelques secondes sur le cou en regard de la carotide
Quand on est sous traitement par médicament pour les crises, un comprimé supplémentaire peut éventuellement être pris pour abréger la crise. Quand tout ceci ne marche pas, il faut consulter aux urgences pour qu’une injection d’un produit intraveineux (la Striadyne) interrompe la crise.
En dehors de la crise, le choix du traitement fera appel soit aux médicaments soit à l’ablation. La préférence du patient est primordiale, de même que la fréquence et la tolérance des crises. Les médicaments usuels (bétabloquants ou inhibiteurs calciques en première intention) ont l’avantage d’être en général bien tolérés mais ne sont efficaces que dans 30-50% des cas, et imposent une prise en général quotidienne. L’ablation offre l’avantage d’une guérison définitive dans plus de 90% des cas, avec cependant des risques inhérents à l’intervention. Il existe un cas où l’ablation doit absolument être pratiquée, c’est quand il s’agit d’un syndrome de Wolff-Parkinson-White avec un faisceau musculaire considéré comme dangereux à l’issue des premiers examens.
Quels sont les risques de l’ablation des tachycardies jonctionnelles ?
Il peut exister des complications vasculaires liées à la mise en place des cathéters par la veine fémorale, au niveau du pli de l’aine : fistule artério-veineuse, pseudo-anévrysme, hématome nécessitant une évacuation chirurgicale ou une transfusion.
Il existe également un risque de bloc auriculo-ventriculaire (ralentissement ou interruption de la transmission électrique normale des oreillettes vers les ventricules) nécessitant parfois la mise en place d’un pacemaker, dans un peu moins de 1% des cas. Cela arrive quand l’ablation touche malencontreusement les deux voies de conduction du nœud auriculo-ventriculaires, et concerne donc l’ablation de la maladie de Bouveret et certaines formes du syndrome de Wolff-Parkinson-White avec un faisceau musculaire situé proche des voies normales. On peut diminuer voire quasiment annuler ce risque en faisant l’ablation par le froid (cryoablation) plutôt que par le chaud (radiofréquence). Le « prix » à payer est une chance de guérison moins importante (dans 85% des cas contre 95% des cas avec le chaud), mais qui reste tout à fait acceptable.
D’autres complications sont exceptionnelles : épanchement péricardique, atteinte d’une artère coronaire, etc.